Contenido Estructurado por Etiqueta
BOLETÍN EPIDEMIOLÓGICO SEMANAL DE EXTREMADURA. AÑO 2026. Semana 7.
Se recogen los datos enfermedades de declaración obligatoria (EDOs) en Extremadura, de las que se ha notificado algún caso en este año o el anterior. Estos datos son recabados a través de las notificaciones recibidas (vigilancia pasiva) en la Subdirección de Vigilancia Epidemiológica de la Dirección General de Salud Pública y mediante la búsqueda activa en las fuentes de información recibidas (vigilancia activa). No se aportan datos de aquellas enfermedades que tienen un sistema de especial vigilancia, como puede ser la infección por VIH/sida. Los datos correspondientes a la infección por VHA, son globales; al no ser una ITS pura, y no disponer de datos en todos los casos declarados sobre la vía de transmisión, no podemos concluir cuales han sido por transmisión sexual.
Respecto a las infecciones de transmisión sexual de declaración obligatoria, los casos acumulados declarados hasta la semana 7 del año 2026, son los siguientes:
- Infección por virus hepatitis A: 3
- Infección por virus hepatitis B: 1
- Infección por virus hepatitis C: 0
- Infección por Chlamydia trachomatis: 28 (no incluido linfogranuloma)
- Infección gonocócica: 13
- Sífilis (excluida sífilis congénita): 28
- Linfogranuloma venéreo: 0
Corresponden a la semana en estudio la declaración de un caso de infección gonocócica y 2 casos de sífilis. Ningún caso de VHA, VHB, VHC, de Chlamydia trachomatis y ni de linfogranuloma venéreo. Un total de 3 declaraciones de ITS en la semana 7/2026.
Por áreas de salud:
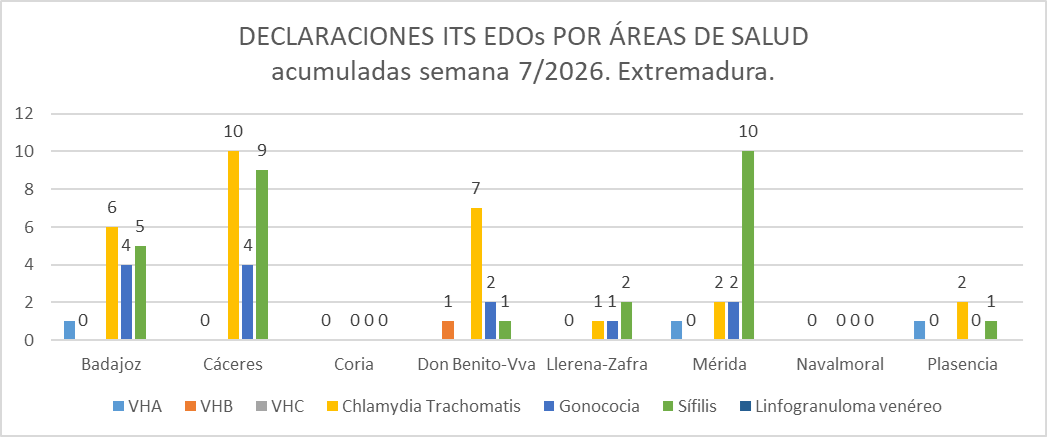
Como se observa en la gráfica, las áreas de salud con mayor incidencia de ITS declaradas son Badajoz (16) y Cáceres (23).
Comparativa de los datos acumulados de la semana 7 de los años 2025 y 2026:
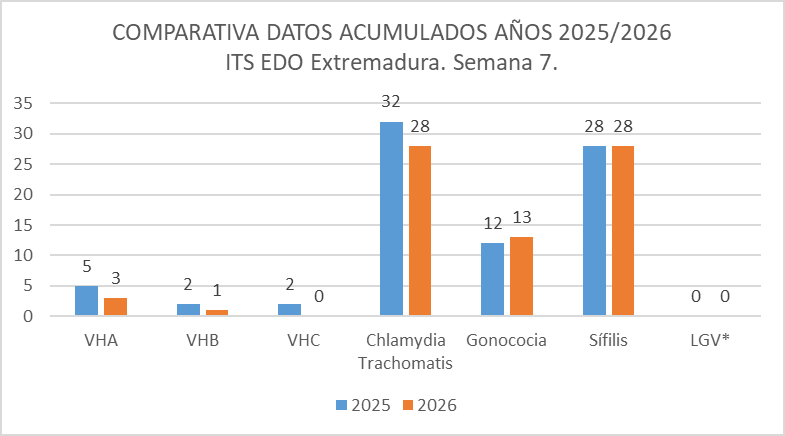
La incidencia de las ITS observadas es mayor en el año 2026, en relación al año 2025, en cuanto a infección gonocócica. Siendo igual la incidencia de sífilis.
*Los datos que se conocen son los de aquellos casos en los que se ha tipificado microbiológicamente la infección por Chlamydia trachomatis. Hay muchos casos en los que se declaran como Chlamydia trachomatis y se ha declarado sin distinguir si se trata de linfogranuloma o no.
La infección por VIH también es una ITS de declaración obligatoria, pero no se aportan datos en este informe porque su vigilancia se lleva a cabo por un sistema especial como se ha comentado anteriormente, pero puedes consultar el último informe autonómico.
INFORME DE VIGILANCIA EPIDEMIOLÓGICA DEL VIH EN EXTREMADURA. AÑO 2025.
Destacamos algunos de los datos recogidos en el informe que podéis leer al completo a continuación:
- Hasta el 30 de septiembre de 2025, se tienen registrados como incidentes en Extremadura un total de 2.664 casos de infección VIH-sida (independientemente de la fase de la infección). El 50% de ellos (1.332 casos) presentan criterios de sida y el 50% restante (1.332 casos) presentan otras fases de la infección VIH distintas a la enfermedad de sida.
- De los 2.664 casos incidentes acumulados de infección VIH existentes en los registros desde 1980 hasta 30 de septiembre de 2025 consta que han fallecido 963 y 251 más han sido dados de baja de la base poblacional CIVITAS por distintas causas, por lo cual a dicha fecha existen 1.450 casos prevalentes residentes en Extremadura. De éstos el 39,17% han desarrollado la enfermedad de sida (568 casos) y el 60,83% se encuentran en otras fases de la infección VIH (882 casos). De los 1.450 casos vivos, 1.129 son hombres y 321 son mujeres, por lo que la razón hombre/mujer es de 3,52 hombres por cada mujer.
- La práctica de riesgo que constituye la principal vía de transmisión del VIH, en estos 10 años, es la conducta sexual que representa el 65,00% de los nuevos casos, es decir, las relaciones sexuales tanto heterosexuales como homosexuales sin protección.
- El país originario del caso es España en más del 95% de los casos declarados y los afectados eran jóvenes en el momento de diagnóstico de la infección VIH (grupo de edad con mayor tasa de incidencia es el comprendido entre los 25 y 29 años)
- La mortalidad relacionada con la infección por VIH ha descendido debido, en gran parte, a la efectividad de los tratamientos (en los últimos 10 años han fallecido 14 personas por esta causa en Extremadura, lo que supone tan sólo el 1,45% del total de fallecidos registrados en toda la serie histórica). Este hecho, unido al mantenimiento de una incidencia más o menos estable, hace que el número de personas vivas con infección VIH aumente año tras año, lo cual se traduce en una mayor supervivencia de los casos.
En 2025 (hasta el 30 de septiembre) se han diagnosticado 23 nuevos casos de infección por VIH, de los cuales, 3 casos en estadio sida y 20 en otra fase de la infección.
DATOS MUNDIALES SOBRE EL VIH. ONUSIDA. AÑO 2025.
ESTADÍSTICAS MUNDIALES SOBRE EL VIH
- 40,8 millones [37 millones–45,6 millones] vivían con el VIH en todo el mundo en 2024.
- 1,3 millones [1 millón–1,7 millones] contrajeron la infección por el VIH en 2024.
- 630.000 [490.000-820.000] personas fallecieron a causa de enfermedades relacionadas con el sida en 2024.
- 31,6 millones de personas [27,8-32,9 millones] tuvieron acceso a la terapia antirretroviral en 2024.
- 91,4 millones [73,4 millones-116,4 millones] de personas contrajeron la infección por el VIH desde el comienzo de la epidemia.
- 44,1 millones [37,6 millones-53,4 millones] de personas fallecieron a causa de enfermedades relacionadas con el sida desde el comienzo de la epidemia.
PERSONAS QUE VIVEN CON EL VIH
- En 2024, 40,8 millones [37 millones-45,6 millones] de personas vivían con el VIH; 39,4 millones [35,7 millones-44 millones] de adultos (15 años o más) y 1,4 millones [1,1 millones-1,8 millones] de niños (hasta 14 años).
- El 87 % [69- >98 %] de todas las personas que vivían con el VIH conocía su estado serológico con respecto al VIH en 2024.
- Alrededor de 5,3 millones de personas no sabían que estaban viviendo con el VIH en 2024.
PERSONAS QUE VIVEN CON EL VIH CON ACCESO A LA TERAPIA ANTIRRETROVIRAL
- Al cierre de diciembre de 2024, 31,6 millones [27,8-32,9 millones] de personas tenían acceso a la terapia antirretroviral, una cifra superior a los 7,7 millones [6,7-8 millones] de 2010.
- En 2024, el 77 % [62-90%] de todas las personas que vivían con el VIH tuvieron acceso al tratamiento.
- El 78 % [62-91 %] de los adultos mayores o igual a 15 años que vivían con el VIH tuvieron acceso al tratamiento, así como el 55% [40-73 %] de los niños de hasta 14 años.
- El 83 % [66-97 %] de las mujeres mayores o igual a 15 años tuvieron acceso al tratamiento; sin embargo, solo el 73 % [56-84 %] de los hombres adultos de 15 o más años lo tuvieron.
- El 84 % [72->98%] de las mujeres embarazadas que vivían con el VIH tuvieron acceso a medicamentos antirretrovirales para evitar la transmisión del VIH a su bebé en 2024.
NUEVAS INFECCIONES POR EL VIH
- Desde el pico alcanzado en 1996, las nuevas infecciones por el VIH se han reducido en un 61%. En 2024, se produjeron 1,3 millones [1 millón-1,7 millones] de nuevas infecciones por el VIH, en comparación con los 3,4 millones [2,7 millones-4,3 millones] de 1996. El 45 % de todas las nuevas infecciones en 2024 se dieron en mujeres y niñas.
- Desde 2010, las nuevas infecciones por el VIH descendieron alrededor de un 40%, desde 2,2 millones [1,7 millones-2,8 millones] hasta 1,3 millones [1 millón-1,7 millones] en 2024.
- Desde 2010, las nuevas infecciones por el VIH en niños descendieron un 62%, desde 310 000 [220 000-450 000] en 2010 hasta 120 000 [82 000-170 000] en 2024.
MUERTES RELACIONADAS CON EL SIDA
- Desde el pico alcanzado en 2004, los casos de muertes relacionadas con el sida se han reducido en más de un 70%, y en un 54% desde 2010.
- En 2024, alrededor de 630 000 [490 000-820 000] personas murieron de enfermedades relacionadas con el sida en todo el mundo, frente a los 2,1 millones [1,6 millones-2,7 millones] de personas en 2004 y 1,4 millones [1-1,8 millones] de 2010.
- La mortalidad por el sida ha disminuido un 58 % entre las mujeres y niñas y un 50% entre hombres y niños desde 2010.
MUJERES Y NIÑAS
- En todo el mundo, el 45% de todas las nuevas infecciones por el VIH en 2024 se produjeron entre mujeres y niñas (de todas las edades).
- El 53 % de todas las personas que viven con el VIH son mujeres y niñas.
- En el África subsahariana, las mujeres y las niñas (de todas las edades) representaron el 63% de todas las nuevas infecciones por el VIH. En todas las demás zonas geográficas, más del 73% de las nuevas infecciones por el VIH en 2024 se produjeron entre hombres y niños.
- Cada semana, 4000 chicas adolescentes y mujeres jóvenes de entre 15 y 24 años contrajeron el VIH en todo el mundo en 2024. 3300 de estas infecciones se produjeron en el África subsahariana.
PERSONAS MÁS AFECTADAS POR EL VIH
Existen factores de riesgo, agravados por la marginación, la discriminación y, en algunos casos, la criminalización, que pueden justificar una prevalencia media del VIH más alta entre ciertos grupos de personas:
- 7,6% entre los hombres homosexuales y otros hombres que tienen sexo con hombres
- 2,7% entre las personas trabajadoras sexuales
- 7,1% entre las personas que se inyectan drogas
- 8,5% entre las personas transgénero
- 1,4% entre las personas privadas de libertad
OBJETIVOS DE PRUEBAS Y TRATAMIENTO (95-95-95)
- En 2024, el 87% [69-98 %] de todas las personas que vivían con el VIH conocían su estado serológico. Entre las personas que conocían su estado, el 89 % [71-98 %] tenía acceso al tratamiento. Y, entre las personas que tenían acceso al tratamiento, el 94% [75-98 %] habían logrado la supresión viral.
- Entre los niños de 0 a 14 años, los objetivos de 95-95-95 fueron del 63% [46% - 84%], el 87% [63% - >98 %] y el 86% [62%->98%]. Entre las mujeres, los objetivos de 95-95-95 fueron: 92% [73->98 %], 91 % [72-98%] y 95% [76->98 %].
- Entre los hombres, los objetivos de 95-95-95 fueron: El 84% [66-98%] de los hombres adultos que vivían con el VIH conocía su estado serológico, el 87% [69->98 %] tenía acceso al tratamiento y el 94 % [74->98 %] logró la supresión viral.
- Entre todas las personas que vivían con el VIH, el 87% [69- >98 %] conocía su estado serológico, el 77 % [62-90%] tenía acceso al tratamiento y el 73% [66-82%] logró la supresión viral en 2024.
INVERSIONES
- A finales de 2024, había 18700 millones de dólares estadounidenses disponibles para la respuesta al sida en los países de ingresos bajos y medios, un 17% menos que los 21900 millones de dólares necesarios anualmente hasta 2030 para poder hacer una realidad el fin del sida como amenaza para la salud pública. Alrededor del 52% del total de los recursos procedió de fuentes nacionales, que aumentaron un 2,2€ en 2024.
- En 2025, la financiación ha sufrido cambios sin precedentes, principalmente debidos a la congelación y la incertidumbre en torno a los compromisos de financiación de PEPFAR (Plan de Emergencia del Presidente de los Estados Unidos para el Alivio del SIDA). Si no se recupera, el déficit actual de financiación del 17 % podría aumentar significativamente, y podría peligra el progreso hacia la consecución de los Objetivos de Desarrollo Sostenibles fijados para 2030.
ENCUESTA HOSPITALARIA DE PACIENTES CON INFECCIÓN POR VIH
Se trata de un estudio observacional, descriptivo de corte transversal, realizado en un día prefijado y que tiene como población diana los pacientes con diagnóstico de VIH en contacto con el Sistema Nacional de Salud en el día de la encuesta en régimen de hospitalización, consulta externa u hospital de día. Quedan excluidos los pacientes con diagnóstico VIH ingresados o tratados en otros servicios ajenos a la unidad VIH o enfermedades infecciosas en el día de la encuesta, que no hayan sido objeto de interconsulta.
Se han llevado a cabo un total de 27 ediciones de la encuesta entre 1996 y 2025. Se ha realizado una edición anual excepto en 1999, 2005 y en 2020. En esta anualidad, han participado 5 hospitales de nuestra comunidad autónoma (cubren el 41% de la población extremeña), teniendo en cuenta que las personas que viven con VIH de las áreas de salud de Plasencia y Coria son atendidas en las consultas de patologías infecciosas del Complejo Hospitalario Universitario de Cáceres.
Los OBJETIVOS de la encuesta hospitalaria son:
- Describir las características clínicas y sociodemográficas de las personas con infección por el VIH atendidas en los servicios hospitalarios y su evolución temporal.
- Estimar la prevalencia de conductas de riesgo para el VIH en la población de estudio.
- Estimar la prevalencia de los pacientes en tratamiento antirretroviral y que alcanzan la supresión viral.
- Valorar la percepción del estado de salud de las personas con infección por el VIH.
- Valorar la fragilidad de las personas con 50 o más años con infección por el VIH.
- Describir las características particulares de los pacientes con origen en otros países.
Los resultados obtenidos no pueden extrapolarse al conjunto de pacientes con VIH que reciben atención en los hospitales públicos en España, pero se considera que la información obtenida es una aproximación bastante fiel a la situación de los pacientes con VIH en contacto con el Sistema Nacional de Salud puesto que en algunas comunidades autónomas la cobertura es muy elevada y a nivel global se estimó en el 42% del total de población española.
CONCLUSIONES
- La mayoría de los participantes en la Encuesta Hospitalaria son hombres, cada vez de mayor edad independientemente del mecanismo transmisión. Más de la mitad de los pacientes en 2025 tienen 50 o más años.
- Vía sexual como principal mecanismo de transmisión del VIH.
- Incremento significativo del número de pacientes que viven solos. El porcentaje de pacientes que estaban trabajando aumenta y el de desempleados desciende.
- En el año en estudio, entre las personas que habían mantenido relaciones sexuales en los 12 meses previos, el 49.7% no usó preservativo en su última relación sexual.
- Entre los pacientes que se infectaron por compartir material de inyección, la proporción de quienes siguen consumiendo drogas inyectadas muestra una tendencia descendente en el periodo de estudio.
- La mayoría de los participantes fueron atendidos de forma ambulatoria, asisten a consulta con regularidad y su situación clínica ha mejorado mucho al extenderse los tratamientos antirretrovirales. Aumenta la cifra de personas que llevan más de 15 años diagnosticadas en el periodo de estudio.
- El 98.4% de los pacientes estaba en tratamiento antirretroviral, siendo prescrita la terapia de dos fármacos en la mitad de los participantes en la encuesta.
- Descenso en la coinfección de VIH con hepatitis B o con hepatitis C, siendo en esta de manera notable. El número de personas con hepatitis C crónica también ha descendido.
- En la encuesta del 2025, el 19,9% de los pacientes había sido diagnosticado de alguna ITS en el último año, indicativo de prácticas de riesgo.
- Entre 2009 y 2025 el porcentaje de pacientes con origen en otros países ha ido aumentando.
Es importante de destacar que, del total de casos con información disponible (n=1065), el 74.2% de las personas encuestadas, hacían una autovaloración de su estado de salud de los últimos doce meses como Muy Bueno o Bueno. Y, según la escala Frail, en personas de 50 años o más, fueron clasificados como Robusto en el 49.3%, Prefrágil en el 35.5% y Frágil en el 15.3% (porcentaje muy similar al observado en 2021, que fue del 15,1%.)
También es conclusión de esta Encuesta Hospitalaria que, las intervenciones de prevención dirigidas a la población con infección por el VIH, deben promocionar hábitos saludables que contribuyan a evitar otras comorbilidades y la promoción del uso del preservativo a fin de evitar contraer otras ITS.
INFORME DE VIGILANCIA EPIDEMIOLÓGICA DEL VIH Y SIDA EN ESPAÑA. AÑO 2024.
El informe tiene por OBJETIVOS:
- Cuantificar los nuevos diagnósticos de infección por el VIH y de sida, así como su evolución temporal.
- Describir las características epidemiológicas de las personas recientemente diagnosticadas de infección por VIH y de sida.
- Contribuir a la vigilancia epidemiológica internacional de la infección por el VIH.
Respecto a los nuevos casos de infección por VIH, los principales resultados referidos al año 2024, son:
Se notificaron 3.340 nuevos diagnósticos de VIH. El 85.3% eran hombres y la mediana de edad fue de 36 años (rango intercuartílico: 29-45). La transmisión en hombres que mantienen relaciones sexuales con hombres (HSH) fue la más frecuente (54.3%), seguida de la heterosexual (28.7%), y la que se produce en personas que se inyectan drogas (PID) (1,5%).
El 53.7% de los nuevos diagnósticos de infección por el VIH se realizó en personas originarias de otros países. El 51.1% de los nuevos diagnósticos presentaron diagnóstico tardío.
Y, en cuanto a los casos de sida:
Se notificaron 412 casos diagnosticados en 2024. El 80.7% eran varones, y la mediana de edad al diagnóstico de sida fue de 42 años (RIC: 34-52). Del total de casos, el 33.7% se produjeron en HSH, el 39.1% se produjeron en hombres y mujeres heterosexuales y el 3.9% en PID. En un 22.6% no constaba información acerca del modo de transmisión.
La proporción de casos de sida en personas cuyo país de origen es distinto de España ha ido subiendo progresivamente desde el año 1998 hasta alcanzar el 52.9% en 2024.
CONCLUSIONES recogidas en el informe:
- La tasa de nuevos diagnósticos de VIH es similar a las de otros países de Europa Occidental, aunque superior a la media de los países de la Unión Europea.
- La vía sexual es el modo de transmisión principal en los nuevos diagnósticos de VIH y la transmisión entre HSH es la mayoritaria.
- Las personas de otros países de origen suponen una parte relevante de los nuevos diagnósticos.
- El diagnóstico tardío es elevado.
- La tendencia en los nuevos diagnósticos de VIH es descendente en el periodo analizado.
- Continúa la tendencia descendente de los nuevos casos de sida iniciada tras la introducción de los tratamientos antirretrovirales de gran actividad a mediados de la década de 1990.
- El descenso en los casos y tasas en 2020 puede estar afectado por la pandemia de COVID-19.
CAMPAÑA DEL DÍA MUNDIAL DEL SIDA 2025 EN EXTREMADURA
Este año se pone el acento en el diagnóstico precoz de la infección, en la importancia de la realización de la prueba del VIH para saber cuanto antes que se está infectado y poder acceder a una asistencia especializada y a un adecuado tratamiento, lo que va a repercutir positivamente en la mejora de la calidad y esperanza de vida.
Estas son ventajas a nivel individual, pero, la prueba del VIH también tiene beneficios a nivel colectivo. Su realización contribuye a romper la cadena de transmisión, ya que cuanto mayor sea el número de personas infectadas que conozcan su estado de seropositividad, menor será la transmisión del virus y más fácil será acabar con la pandemia.
Para ello, ONUSIDA, en consonancia con los Objetivos de Desarrollo Sostenible, establece como objetivo indispensable para que la infección por VIH deje de ser un problema de salud pública en el año 2030, el que el 95% de las personas que viven con el VIH conozcan su estado serológico, o lo que es lo mismo, que el 95% de las personas infectadas estén diagnosticadas. Por tanto, es imprescindible que se potencie el diagnóstico precoz.
La realización de la prueba del VIH está indicada siempre que se haya tenido una práctica de riesgo, cuando se presentan signos o síntomas compatibles con la infección, durante en el embarazo, en procesos de donación de sangre, tejidos u órganos, en exposiciones accidentales con riesgo biológico, si se padece o se ha padecido otra ITS, o porque se quiera saber el estado serológico respecto al VIH.
Existen pruebas de detección del VIH en sangre y en saliva, convencionales o rápidas. Y se pueden realizar en centros sanitarios públicos o privados, adquirir el kit de prueba rápida en farmacias comunitarias, o acudir a entidades como Comité Ciudadano Antisida de Extremadura o a Fundación Triángulo de Extremadura. En sus sedes, realizan la prueba rápida del VIH de manera anónima, confidencial y gratuita, previa cita. CAEX también realiza la prueba a colectivos especialmente vulnerables a la infección fuera de la sede (centros educativos, zonas donde se ejerce la prostitución, lugares de ocio, eventos multitudinarios...)
La ciudadanía debe concienciarse de la importancia de la realización de la prueba cuanto antes y la administración ponerla a su alcance sin barreras y sin juicios de valor por parte de los profesionales.
Sirva, por tanto, la campaña del Día Mundial del Sida de este año, para la concienciación y sensibilización de la población en este sentido. Campaña que, un año más, ha sido posible gracias al trabajo conjunto entre administración y tercer sector, con esfuerzo y compromiso.
Desde la Dirección General de Salud Pública del Servicio Extremeño de Salud, a través de la Oficina de Coordinación de VIH de Extremadura, vaya nuestro reconocimiento a la Consejería de Salud y Servicios Sociales, a la Secretaría Técnica de Adicciones, al Instituto de la Mujer de Extremadura (IMEX- Oficinas de Igualdad y Violencia de Género), al Instituto de la Juventud de Extremadura (IJEX- Espacios de Creación Joven y Factorías Joven), al Consejo de la Juventud de Extremadura (CJEX), a Cruz Roja Extremadura, al Excelentísimo Ayuntamiento de Mérida, al Comité Ciudadano Antisida de Extremadura (CAEX), a la Fundación Triángulo de Extremadura (FTEX), a la Fundación Atenea de Extremadura, a Mujeres en Zona de Conflicto (MZC), a la Asociación para la Prevención, Reinserción y Atención de la mujer prostituida (APRAMP), a la Asociación Mujeres Progresistas Victoria Kent y a los centros sanitarios, centros educativos y Ayuntamientos de diferentes localidades de Extremadura que se hacen eco de esta conmemoración.
Os dejamos a continuación la imagen de la campaña, en diferentes formatos, y la programación con las actividades previstas (de las que tenemos conocimiento), para su consulta y difusión, si lo estimáis oportuno.
La Oficina de Coordinación de VIH de Extremadura está a vuestra disposición. Podéis encontrarnos en la Dirección General de Salud Pública del Servicio Extremeño de Salud o contactar con nosotros a través de correo electrónico o postal, por teléfono o redes sociales, que puedes consultar en la página web.
Un diagnóstico precoz solo tiene ventajas. "Por salud. Por responsabilidad. Hazte la prueba del VIH"
JORNADA INFECCIÓN POR VIH: NUEVOS RETOS ES UNA ANTIGUA PANDEMIA
JUSTIFICACIÓN
Tras más de 40 años desde el primer diagnóstico, la infección por VIH sigue suponiendo un importante problema de salud pública en el mundo, y también en nuestra región, por su impacto en salud, económico, psicológico y social.
Es por lo que el Programa Conjunto de las Naciones Unidas sobre el VIH/sida (ONUSIDA) lidera la campaña para poner fin a la epidemia del VIH/sida como amenaza para la salud pública para el año 2030, como parte de los Objetivos de Desarrollo Sostenible, que implica reducir a niveles mínimos las nuevas infecciones por VIH y las muertes relacionadas con el sida.
De ahí la importancia de que los/as profesionales de los ámbitos social, sanitario y sociosanitario de Extremadura a los/as que va dirigida esta jornada, tengan los conocimientos adecuados y actualizados para hacer frente a esta pandemia desde la prevención y el fomento del diagnóstico precoz, así como tener constancia de los recursos y entidades en los que buscar atención, apoyo y/o asesoramiento al respecto.
También deben ser conocedores/as de las nuevas estrategias de prevención, estar preparados para el abordaje del fenómeno del chemsex por su impacto en todas las esferas de la vida de las personas que lo practican, y participar en el impulso de la iniciativa Fast-Track cities, una red de trabajo internacional y hoja de ruta para dar una respuesta acelerada al VIH/sida, ITS y salud sexual desde los municipios.
Y, por último, pero no por ello menos importante, deben ser capaces de detectar y abordar las situaciones de exclusión y discriminación hacia las personas afectadas por el VIH, ya que hoy en día, aún se siguen dando situaciones donde se vulneran sus derechos.
Además, el objetivo 6 del área estratégica 3ª del Plan de Acción sobre el VIH/sida y otras ITS en Extremadura 2023/2030 establece el impulso de la formación en materia de VIH/sida y otras ITS a profesionales, agentes de salud y voluntariado de distintos ámbitos de actuación, ofreciendo una visión global de la infección por VIH/sida y otras ITS, a lo que podría dar respuesta el desarrollo de esta jornada. Es de resaltar que, desde el año 2005, no se desarrolla en Extremadura ninguna jornada en la que se trate la infección por VIH de manera exclusiva a pesar de la relevancia e impacto de este problema de salud y que, a pesar de los avances en los últimos años, sigue sin tratamiento curativo y muy estigmatizado.
OBJETIVO GENERAL
Impulsar la formación y actualización de profesionales de diferentes ámbitos (sanitario, social, sociosanitario, tercer sector y voluntariado), ofreciendo una visión global de la infección por VIH/sida.
OBJETIVOS ESPECÍFICOS
- Fomentar la declaración de casos de VIH con el objetivo de disminuir la incidencia.
- Poner en conocimiento de los profesionales las nuevas estrategias de prevención y las prestaciones y protocolos existentes al respecto.
- Formar a los profesionales en el fenómeno del chemsex.
- Dar a conocer y promover la iniciativa Fast-Track cities.
- Informar, concienciar y sensibilizar a los profesionales de la realidad del VIH/sida.
- Difundir los recursos y programas comunitarios dirigidos a personas afectadas por el VIH y a población especialmente vulnerable a la infección.
- Sensibilizar y formar a los profesionales para favorecer la no discriminación e igualdad de trato asociada al VIH.
CONTENIDOS
- El VIH como problema de salud pública.
- Nuevas estrategias de prevención.
- Aproximación al fenómeno del chemsex. Uso intencionado de drogas en contexto sexualizado.
- Iniciativa internacional Fast-Track cities. Respuesta acelerada al VIH/sida y otras ITS a nivel local.
- Recursos y programas para el abordaje del VIH en Extremadura desde el tercer sector.
¿A QUIÉN VA DIRIGIDA?
A profesionales sanitarios y profesionales sociales, de atención primaria, de atención hospitalaria, de instituciones penitenciarias, de la administración local y del tercer sector, que desarrollen su labor profesional con personas afectadas por el VIH y/o poblaciones especialmente vulnerables a la infección.
PONENTES
Dña. Yolanda Márquez Polo
Licenciada en Veterinaria con Especialidad en Bromatología, Sanidad y Tecnología de los Alimentos. Ha ejercido como veterinaria de equipos de saneamiento ganadero, de la Oficina Veterinaria de Zona y de equipo de atención primaria. También ha sido responsable de Calidad y Seguridad Alimentaria en el Complejo Hospitalario Universitario de Badajoz y, desde el año 2023, es la Directora General de Salud Pública del Servicio Extremeño de Salud.
D. Gustavo González Ramírez
Médico especialista en Medicina Familiar y Comunitaria. Diplomado en Gestión Sanitaria por la Escuela de Ciencias de la Salud y de la Atención Sociosanitaria de Extremadura (2003). Diplomado en Salud Pública por la Escuela de Ciencias de la Salud y de la Atención Sociosanitaria de Extremadura (2017). Médico de la Oficina de Coordinación del VIH de Extremadura desde el año 2005 y Coordinador Regional del VIH de Extremadura desde el año 2013.
D. Argelio Gallego Sánchez
Coordinador del servicio de Psicología de la ONG Stop, profesor de la Universidad de Huelva, y director de proyectos sobre Igualdad, diversidad, inteligencia emocional y buen trato en administraciones públicas.
Dña. Patricia Naharro Aguilar
Psicóloga sanitaria, especialista en intervención social y dinamizadora comunitaria. Actualmente gestiona el acompañamiento psicológico de la Oficina de Atención a Víctimas de LGBTIfobia de Fundación Triángulo Extremadura.
D. Jorge Garrido Fuentes
Director ejecutivo de Apoyo Positivo activista por los derechos del colectivo LGBTQ+ y del VIH. Director del HUB creativo de Apoyo Positivo, ALGO ESTÁ PASANDO, y productor ejecutivo de la serie INDETECTABLES. Con más de 25 años de experiencia en la gestión de pacientes y ONG, está especializado en diversidad, sexualidad y derechos sexuales y reproductivos. Es miembro de la Junta Directiva de Apoyo Positivo, grupo de políticas internacionales de la UNAD, de SEISIDA, de la EATG (European Aids Treatment Group) y del grupo europeo de la European Testing Week. Colabora estrechamente con ONUSIDA y el Ministerio de Sanidad en la implementación de la estrategia de la Declaración de París para acabar con el VIH en 2030, y es miembro LGTBIQ del Consejo de RTVA (Radio y Televisión de Andalucía).
D. Sergio Arias Arjona
Sexólogo y pedagogo. Trabaja en Fundación Triángulo Extremadura como técnico del área de salud sexual y VIH, donde además es responsable del Programa de Prevención del VIH/Sida en varones HSH en la Comunidad Autónoma de Extremadura.
Dña. Pilar Cáceres Pachón
Psicóloga y coordinadora técnica en Comité Ciudadano Antisida de Extremadura, con formación en trastornos mentales y con experiencia en evaluación e intervención psicológica, así como en la rama investigadora y docente. Ha desarrollado su trayectoria profesional en la promoción de la salud mental en entornos rurales, la intervención psicológica individual y grupal, y en la gestión de proyectos sociales e investigadores a nivel nacional.
Dña. Luisa López Murcia
Educadora social en Fundación Atenea Extremadura, desarrolla su labor dentro del programa Antena de Riesgos, orientado a la promoción de la salud y la prevención con jóvenes en centros educativos y espacios comunitarios. Su trabajo se centra en crear espacios de confianza que favorezcan el autocuidado, el bienestar emocional y la toma de decisiones conscientes frente a los riesgos para la salud.
Dña. María Corbacho Hidalgo
Socióloga en Fundación Atenea Extremadura e integrante del programa Antena de Riesgos, impulsa proyectos de prevención y sensibilización en el ámbito juvenil. Defiende la creatividad, la participación y la mirada comunitaria como herramientas clave para acercar la salud y la prevención a las realidades cotidianas de la juventud.
Dña. Granada Lucas Real
Técnica de Igualdad en la Asociación Victoria Kent. Trabaja en el diseño y desarrollo de programas de sensibilización sobre violencia de género y sexual y en la intervención social con mujeres víctimas de trata mediante acompañamiento en unidades móviles.
Dña. María López Delgado
Educadora Social y Orientadora Laboral en la ONG MZC-Mujeres en Zona de Conflicto, con casi diez años de experiencia acompañando en procesos de inserción sociolaboral. A lo largo de su trayectoria profesional, ha realizado además intervenciones educativas centradas en la prevención del VIH en centros educativos de la Comunidad Autónoma de Extremadura.
Dña. Sara Fernández Gómez
Se adjunta la programación, por si fuera de su interés, y considera acompañarnos en esta Jornada que tanto nos ilusiona. Recuerde que la asistencia es gratuita, pero es precisa la INSCRIPCIÓN.
Le agradeceríamos que compartiera esta información con las personas que considere que les pudiera interesar y así tengan la oportunidad de asistir.
INFORME DE SITUACIÓN SOBRE LA OBLIGACIÓN LEGAL DE REVELAR LA INFECCIÓN POR VIH EN ESPAÑA
En Suecia, una comisión designada por el gobierno está analizando diversos aspectos de la normativa vigente sobre el VIH, contenida en la Ley de Enfermedades Transmisibles. Según esta regulación, las personas diagnosticadas con infección por el VIH están legalmente obligadas a informar sobre su estado serológico antes de mantener relaciones sexuales o al recibir atención médica, así como la obligación de utilizar preservativo durante las relaciones sexuales. Y, según las directrices vigentes desde 2013, el médico debe suprimir el deber de informar y la obligación de usar preservativo en pacientes que se encuentren bajo tratamiento antirretroviral efectivo (TAR).
Actualmente, Suecia está interesada en conocer la experiencia y las prácticas de otros países de la UE/EEE sobre estos temas y, la Clínica Legal de VIH de Universidad de Alcalá de Henares, en el marco del convenio de colaboración con el Pacto Social por la No Discriminación y la Igualdad de Trato Asociada al VIH, ha elaborado el presente informe en el que se recoge la posición de nuestro país al respecto.
MANUAL DE BUENAS PRÁCTICAS PARA LA IGUALDAD DE TRATO Y DE OPORTUNIDADES DE LAS PERSONAS CON VIH EN EL ÁMBITO LABORAL
Este Manual es una de las actividades de Trabajando en Positivo en el marco de su proyecto “EnPositivo RSC” a través del que apoya a las empresas a reforzar su compromiso social con la incorporación de buenas prácticas en el ámbito de la Responsabilidad Social Corporativa (RSC) en relación con el VIH.
Si quieres formar parte del grupo de empresas responsables con el VIH, ¡lo tienes fácil! Trabajando en Positivo ofrece un Servicio de Asesoría Técnica y Asistencia personalizada, dirigido a la definición, implantación y evaluación de un “Plan Anual de Acción para la Respuesta al VIH” propio para cada empresa, que le reportará: rentabilidad económica, visibilización y reconocimiento de buenas prácticas, así como una mejora del clima laboral y de la productividad.
Más empresas comprometidas con la respuesta al VIH significa fomentar la profesionalidad y ética de su personal, promover la existencia de más personas orgullosas de su lugar de trabajo y más personas con VIH que no se ven obligadas a ocultar su condición.
10ª RUTA #YoTrabajoPositivo
Ya está en marcha la 10ª Ruta #YoTrabajoPositivo, impulsada por la ONG Trabajando en Positivo, para acabar con el estigma asociado al VIH en los entornos laborales y para promover la igualdad de oportunidades.
Una Ruta más que justificada, cuando todavía un 19% de la población española se sentiría incómoda al trabajar junto a una persona seropositiva, según datos del Ministerio de Sanidad.
El derecho al trabajo sin discriminación por VIH debe estar garantizado y, será mucho más fácil. si mensajes como los que se lanzan a través de la Ruta calan en la población:
- El VIH no se transmite en los entornos laborales
- Las personas con VIH pueden desempeñar cualquier trabajo con la misma capacidad que cualquier otra
- Las personas seropositivas no están obligadas a informar su estado serológico en el ámbito laboral.
Poniendo en gran valor la labor de Trabajando en Positivo en pro de los derechos de las personas seropositivas y la eliminación del estigma asociado al VIH en los entornos laborales, la Oficina de Coordinación de VIH de Extremadura apoya la Ruta #YoTrabajoPositivo.
Ojalá pronto lleguemos a 0 discriminación en los entornos de trabajo, mientras tanto, tenemos suerte de contar con Trabajando en Positivo.
Cada parada, una historia. Cada historia, un paso hacia la igualdad.







_1120.png)

















